Acompanhe a série:
Artrite reumatoide não prejudica somente a destreza física e pode levar à depressão
Arsenal de tratamentos ameniza problemas de quem enfrenta a artrite reumatoide
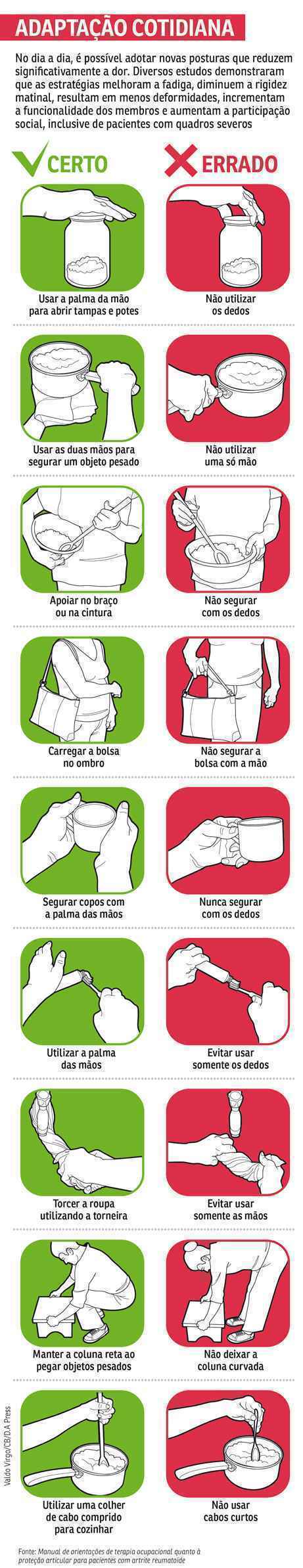
“Modificar hábitos é algo essencial para o tratamento, e isso pode incluir aspectos muito individuais, desde mudar a forma como o paciente lava a louça, digita no computador e toma banho até mesmo modificar como ele encara o cuidado com a sua saúde”, explica Pedro de Almeida, professor do curso de terapia ocupacional da Universidade de Brasília (UnB) e pesquisador de tecnologias assistivas para pacientes reumatológicos. De acordo com ele, diversos estudos científicos indicam que proteger as articulações e poupar energia na execução de tarefas reduzem a dor, melhoram a fadiga, aumentam a participação social, diminuem a rigidez matinal e a incidência de deformidades nas mãos, e incrementam a funcionalidade, mesmo entre pessoas com quadros mais graves da doença.
saiba mais
-
Artrite reumatoide precisa de ação conjunta entre paciente e médico para melhorar seu controle
-
Artrite reumatoide e os impactos da doença na América Latina
-
Estudo brasileiro investiga a eficácia do ouro no tratamento da artrite reumatoide
-
Detectar a artrite reumatoide de forma precoce é a única forma de evitar o avanço da doença
-
Descoberta: artrite pode ser tratada com células do próprio paciente
-
Diagnóstico precoce pode evitar problemas provocados pela artrite reumatoide
-
Artrite reumatoide é diagnosticada tardiamente no Brasil
-
Estudo indica que impactos dos exercícios físicos variam conforme o perfil do praticante
-
Doenças reumáticas podem se manifestar também na infância
Quem faz o encaminhamento do paciente ao serviço de reabilitação, onde será acompanhado por uma equipe multidisciplinar, é geralmente o reumatologista. “Esse processo acontece em centros de reabilitação públicos, os da rede Sarah, e em alguns hospitais, entre eles o HUB (Hospital Universitário de Brasília), que tem um serviço multidisciplinar integrado”, explica Almeida. Ele ressalta, porém, que, em outros centros de saúde, o número reduzido de profissionais qualificados pode fazer com que se espere muito para ter acesso ao serviço. “Muitas vezes, isso desmotiva o paciente”, afirma. Segundo o especialista, o problema não é só do Brasil. “Observo situações similares aqui no Canadá, onde a espera por uma consulta com profissionais especializados pode ser superior a quatro meses”, diz o professor da UnB, que atualmente faz parte do doutorado no país norte-americano.
O ideal é que o acompanhamento seja realizado de duas a três vezes por semana nos primeiros meses de diagnóstico. Depois, de acordo com a evolução da doença, os encontros com o profissional podem chegar a acontecer apenas a cada três meses. “Além de evitar que o paciente deixe de fazer o que é importante para ele, mantendo-o independente, o tratamento reduz a ocorrência não só de complicações físicas, como dor e limitações de movimento, mas também a incidência de sintomas de depressão e ansiedade decorrentes de sentimentos de incapacidade que podem surgir quando o paciente se vê impossibilitado de realizar atividades que antes eram perfeitamente possíveis”, explica Pedro de Almeida.
Coração protegido
Tão importante quanto tomar os remédios e aprender a executar as tarefas cotidianas sem sobrecarregar as articulações é se movimentar. No passado, muitos médicos recomendavam repouso aos pacientes. Com isso, além do isolamento social, eles se tornavam caquéticos e desenvolviam comorbidades associadas à falta de atividade física. Hoje, contudo, sabe-se que os exercícios não só estão permitidos como fazem parte do tratamento da artrite reumatoide. “A partir da década de 1990, a atividade física começou a ser recomendada porque a literatura científica mostra que, quanto mais a pessoa se movimenta, menor a frequência e a intensidade da dor. O movimento ‘desenferruja’”, explica Frederico Santos de Santana, diretor técnico do Instituto Saúde e Exercício e pesquisador do HUB.
Além do manejo da dor, o exercício físico é recomendado porque os pacientes da doença crônica têm risco maior de complicações cardiovasculares, e 66% deles sofrem de caquexia reumatoide, condição caracterizada pela perda da massa muscular. Sobretudo aqueles que não têm comprometimento dos membros inferiores são aconselhados a fazer caminhadas para evitar as comorbidades. Frederico Santos de Santana conta que, entre as pessoas com artrite reumatoide, o número de passos diários fica entre 3 mil e 4 mil. Uma paciente dele chegava a andar apenas 400 passos por dia. Segundo a Organização Mundial da Saúde (OMS), o número mínimo de passos para uma pessoa ser considerada ativa é 10 mil.
Como parte do tratamento da artrite reumatoide, o exercício físico precisa ser orientado e supervisionado por um profissional. “É arriscado permitir que o paciente faça qualquer atividade. Na área da saúde, não temos o direito de errar. Por isso, é preciso uma boa avaliação interdisciplinar”, observa Santana. Alguns aspectos, como medicamentos, podem interferir no resultado. Daí a necessidade de uma análise minuciosa por parte do profissional antes da prescrição do treino.
Normalmente, os exercícios são de baixo impacto, envolvem atividades aeróbicas, de força muscular e funcionais. Para indicar os mais adequados, o educador físico ou o fisioterapeuta vai priorizar as necessidades do paciente, levando em consideração três parâmetros: dor, fadiga e qualidade do sono. “Exercício também é remédio. Então, precisamos dosá-lo. Temos de respeitar o princípio da individualidade porque cada um vai reagir de uma forma”, diz Raphaela Franco Miranda, pesquisadora do Laboratório de Aptidão Física e Reumatológica do HUB.
Muitas pessoas terão de começar com o mínimo possível — andar mais dentro de casa, por exemplo ou ir a pé até a padaria. De acordo com a avaliação do profissional, o nível de esforço vai aumentando. Segundo Frederico Santos de Santana, os resultados medidos em estudos científicos mostram um grande incremento da qualidade de vida. “Eles produzem mais, conseguem trabalhar, viajar e ter mais disposição para as atividades da vida diária”, diz.
O problema, destaca o especialista, é que nem todos têm acesso a esse tipo de acompanhamento. “É muito difícil conseguir o acompanhamento do professor de educação física nos hospitais. Se o paciente for na clínica particular, será muito bem tratado, terá resultados muito eficazes e efetivos, mas só pode ir à clínica particular uma parcela muito pequena da população”, lamenta.
"O tratamento reduz a ocorrência não só de complicações físicas, como dor e limitações de movimento, mas também a incidência de sintomas de depressão e ansiedade decorrentes de sentimentos de incapacidade que podem surgir” - Pedro de Almeida, professor do curso de terapia ocupacional da Universidade de Brasília
Para executar as tarefas cotidianas, muitos pacientes recorrem às tecnologias assistivas. “Esse mercado cresceu muito no Brasil nos últimos 10 anos, sobretudo nas áreas relacionadas a pesquisa e desenvolvimento de equipamentos e seu uso no processo de reabilitação. Hoje, temos uma disponibilidade satisfatória de produtos comercialmente disponíveis para pacientes com artrite reumatoide e outras doenças”, conta o terapeuta ocupacional Pedro de Almeida, professor da Universidade de Brasília (UnB) e pesquisador de tecnologias assistivas para pacientes reumatológicos. Porém, ele ressalta que o custo ainda é bastante elevado, obrigando o terapeuta e o paciente a buscarem soluções adaptadas.
“É importante observar que, embora existam muitos recursos de tecnologia assistiva em sites, catálogos de fabricantes e artigos, nem todos os pacientes vão precisar de dispositivos como órteses, adaptações de utensílios domésticos ou equipamentos similares”, lembra. Para uma pessoa com deformidades e rigidez nas articulações da mão, por exemplo, um abridor de garrafas adaptado pode ser de grande valia. Contudo, se o problema é no quadril, o mesmo objeto não faz o menor sentido. “Como a necessidade do recurso é motivada pela dificuldade de realizar atividades e ocupações específicas, cada paciente é um caso que precisa ser avaliado e atendido em suas particularidades”, insiste Almeida.
Outro exemplo citado por ele é o da dor articular afetando atividades como cozinhar ou trocar de roupa. “Mas o paciente pode não precisar de uma órtese ou de um dispositivo assistivo. Ele pode modificar a forma como a atividade é feita, alterando o padrão de movimentos utilizados, e isso pode ser suficiente para ele”, ensina.” É importante que cada caso seja avaliado e tratado individualmente, pois a prescrição ou a aquisição de um recurso de tecnologia assistiva que não seja necessário implica não só em custo financeiro, mas também emocional para o paciente, podendo prejudicar o tratamento como um todo.”
Pedro de Almeida lembra ainda que particularmente as órteses precisam ser fabricadas sob medida. No mercado, existem diversos modelos disponíveis, mas o formato é padrão e, muitas vezes, inadequado. “O terapeuta ocupacional é capacitado para confeccionar órteses personalizadas e moldadas sob medida, que são muito mais adequadas às demandas que o paciente apresenta. O Distrito Federal conta com uma Oficina de Órteses e Próteses, com terapeuta ocupacional, que faz esse serviço pelo Sistema Único de Saúde.”